�p�Q�ȍ~�̉���͂�����ŁE�E�E�B
�p�Q�F�����f�[�^�[�i�̌��j�̎�ȍ��ڂɂ��Ẳ��
�p�R�F���z�×{��ɂ����@3/2�NjL��������
�p�S�F�G�R�m�~�[�N���X�nj�Q�ɂ���
�p�T�F�Ō�w�i�t�j�Əy�Ō�w�i�t�j�̈Ⴂ�ɂ��� 1/15�lj�
�p�U�F�P���`�R���~�}�ɂ����@1/20�lj�
�p�Q�ȍ~�̉���͂�����ŁE�E�E�B
�p�Q�F�����f�[�^�[�i�̌��j�̎�ȍ��ڂɂ��Ẳ��
�p�R�F���z�×{��ɂ����@3/2�NjL��������
�p�S�F�G�R�m�~�[�N���X�nj�Q�ɂ���
�p�T�F�Ō�w�i�t�j�Əy�Ō�w�i�t�j�̈Ⴂ�ɂ��� 1/15�lj�
�p�U�F�P���`�R���~�}�ɂ����@1/20�lj�
�p�Q�F�����f�[�^�[�̎�ȍ��ڂɂ��Ẳ���iwritten
by �����Z�t�j
�����ł͕a�@�ł悭�s���錟���̐���l�Ƃ��̈Ӗ��ɂ��Ċ�{�I�ȓ_��������Ă݂܂��B
�e��Ö@�ɂ����Ă̌����f�[�^�[���Q�l�ɓ��^�ʂ����߂��邱�Ƃ������̂ŁA�����̌����l��m���Ă������Ƃ͔��ɏd�v�ł��B
�P�̎Q�l�ɂ��Ă݂ĉ������B
�ȉ��Ɏ��������̐���l�ɂ��ẮA�{�݁E������@�ɂ���Ď�قȂ�̂ł����܂Ŗڈ��Ƃ��ĂƂ炦�A
���ۂɑ��肳�ꂽ�{�݂̐���l��D�悷������ǂ��ł��傤�B
�y���t�̌����z
���Ԍ������iRBC�j �| ����l �j����400�`550���^mm3�A������350�`450���^mm3
�Ԍ����́A�g�̊e�g�D�Ɏ_�f���^�ԂƂ����d�v�ȓ����������Ă��܂��B���ۂɎ_�f�ƌ������Ă���̂̓w���O���r���Ƃ��������ŁA
�Ԍ������Ԃ��̂̓w���O���r���Ƃ������F�f�ɂ����̂ł��B
�Ԍ����ɂ���ĉ^�Ă���_�f�͊e�זE�ɂ�����G�l���M�[���p�ɕs���ƂȂ��Ă���A�_�f�̕s���͊e�g���̉~���ȓ�����
�j�Q���Ă��܂����ƂɂȂ�܂��B���̂ɕK�v�ȃG�l���M�[�͎�ɓ��������ē����Ă��܂��B
���̃G�l���M�[�ݏo���ߒ��ɁuTCA��H�v������܂����ATCA��H�͎_�f���s���ƂȂ��Ă���A
����TCA��H�����܂���]���Ȃ��Ɠ��������ݏo���G�l���M�[�����͒ቺ���Ă��܂��B
�����̐���l���Ⴂ�_�ɂ��ẮA��͂茎�o�ɂ�鎸�����傫�ȗv���ƂȂ��Ă��܂��B�S���R���n���������ɑ������ƁA
����������ۂɏ����ł͒j����蒷�����Ԃ��Ȃ��ƌ����ł��Ȃ��̂��������R�ɂ����̂ł��B
�Ԍ������̌����ňُ킪�o��ꍇ�A�ቺ���Ă���Ƃ��͕n���A���ɏ㏸���Ă���ꍇ�ɂ͑����ǂ��^���܂����A
�K�������Ԍ����������Őf�f����̂ł͂Ȃ��A�w���O���r����w�}�b�g�N���b�g�l���܂߂đ����I�ɔ��f�������̂ł��B
�Ԍ����͎�����120���ƒ����A�t�Ɍ����ΑS�Ԍ����̂P�^120��������Ă���A�V�����Ԍ����Ɠ���ς���Ă��܂��B
���w���O���r���iH���j �| ����l �j����13�`17g�^�����A������12�`15g�^dl
�w���O���r���Ƃ����̂͐Ԍ������Ɋ܂܂�錌�F�f�ŁA�w���ƌĂ��Ɠ��̍\���̂ƃO���r���Ƃ����^���p�N������
�ł��Ă��܂��B�w���Ƃ����̂̓s���[���ƌĂ��\���S���X�Ɋ����悤�Ȍ`�Ō��������e�g���s���[����
�i�e�g���͂S��\�킵�܂��j���w���A���̒��S�ɓS���������Ă��܂��B���̓Ɠ��ȍ\�����_�f�ƌ������A�K�v�ɉ����Ĕx��
�_�f�ƌ������đS�g�ɉ^�ꂽ��A�_�f�̏��Ȃ������g�D�ł͎_�f����o����Ƃ����d�g�݂ɂȂ��Ă���̂ł��B
�w���O���r���Ƃ悭�����\���̕����Ɂu�~�I�O���r���v�ƌĂ��ؓ����Ɋ܂܂�镨��������܂��B
���̃~�I�O���r�����_�f�ƌ������鐫��������A�ؓ����Ŏ_�f�߂Ă�������������܂��B������K�v�ɉ����Ď_�f����o���܂��B
�܂莄�������ċz���ċz�����܂ꂽ�_�f�́A�x�Ńw���O���r���Ɏ�荞�܂�A
��������Ė����̑g�D�ɉ^��Ă����ĕ��o�����ƁA�ؓ��ł̓~�I�O���r�����Ɏ�荞�܂�A
���ꂪ�^���Ȃǂ������ۂɕK�v�ɉ����ĕ��o����āA�זE�œ�������G�l���M�[�����o���ۂɁA
�d�v�Ȗ������ʂ����Ƃ����킯�ł��B
�����ł̓w���O���r���̗ʂ������Ă��Ȃ����A���邢�͑����Ȃ����ׁA�Ԍ����̔\�͂Ƃ��Ă̎w�W�Ƃ�������ł��傤�B
�������A���̐��l�����Łu�n���v�̊m��f�f�͂ł��܂���B
���w�}�g�N���b�g�l�iHt�j �| ����l �j����39�`50���A������36�`45��
�w�}�g�N���b�g�l�Ƃ����̂́u�S���t���ɂ�����Ԍ����̗e�ϔ䗦�v��\�킵�܂��B
�܂�A�S���t�e�ς�100���Ƃ����ꍇ�A�Ԍ����̐�߂�䗦�������ɂ����邩�������Ă��܂��B
���̐��l���P�Ƃŕn����f�f����Ƃ����킯�ł͂���܂���B���̗��R�͈ȉ��Ɂu�Ԍ����P���v�Ƃ��Đ������Ă݂܂��B
�u�Ԍ����P���v
�Ԍ����P���Ƃ����̂́A�Ԍ�������w���O���r���A�w�}�g�N���b�g�̌����f�[�^����Z�o���A�n���Ȃǂ̐f�f�ɎQ�l�ɂȂ�܂��B
�Ԍ����P���ɂ͎��̂R������܂��B
�����ϐԌ����e�ρiMCV�j���w�}�g�N���b�g�i���j�^�Ԍ������i10��6��^�ʂ��j�~�P�O
�����ϐԌ������F�f�ʁiMCH�j���w���O���r���Z�x�ig�^dl�j�^�Ԍ������i10��6��^��l�j�~10
�����ϐԌ������F�f�Z�x�iMCHC�j���w���O���r���Z�x�ig�^dl�j�^�w�}�g�N���b�g�i���j�~100
���ϐԌ����e�ς́u�P�ʐԌ���������̗e�ς��������́v�ŁA�w�}�g�N���b�g�l���Ⴍ�Ă��Ԍ������͏��Ȃ��Ȃ��Ƃ����ꍇ��
�Ԍ����P�X���������Ƃ������ƂɂȂ�̂ŁA���̂悤�ȏꍇ�ɂ́u�������n���v�Ƃ������ɂȂ�܂��B
�t�ɂ��̒l�������ꍇ�ɂ́u�勅���n���v�Ƃ������Ƃł��B
���ɕ��ϐԌ������F�f�ʂ́u�P�ʐԌ������Ɋ܂܂��w���O���r���̗ʁv��\�킵�Ă���A���ꂪ�Ⴏ��u��F�f���n���v
�t�ɍ�����u���F�f���n���v�Ƃ������ɂȂ�܂��B
���ϐԌ������F�f�Z�x�́u�P�ʐԌ����e�ς�����̃w���O���r���Z�x�v��\�킵�Ă��܂��B
���ꂪ�㏸����͈̂ꕔ�̕n���Ɍ����Ă��܂��B
�n���P���Ƃ��Ă݂Ă��A�Ԍ�����������ł��u�X�̐Ԍ����v���������Ƃ����^�C�v�̂��̂���������A
�t�Ƀw���O���r���Z�x������ł��u�Ԍ����P���傫���ĐԌ������͏��Ȃ��Ƃ����^�C�v�v�̕n��������̂ł��B
��̓I�ɂ́A�n���Ƃ��čł��L���ȁu�S���R���n���v�ł́u��������F�f���n���v�̌`���Ƃ�̂ɑ��A
���ԉ苅���n���ł́u�勅�����F�f���v�̌`���Ƃ�܂��B
���ɍĐ��s�ǐ��n����n�����n���ł́u���������F�f���v�̌`�ƂȂ�܂��B
�Ђƌ��Ɂu�n���v�Ƃ����Ă��A�������̃^�C�v�����邱�Ƃ́A�������蒸����Ǝv���܂����A���ꂼ��̕n���ɂ����
���Â��قȂ��Ă��邽�߁i�S���R���n���ł͓S�܂̓��^�A���ԉ苅���n���ł̓r�^�~��B12�̒��˂Ȃǁj�A
���������Ԍ����P������������l������K�v������Ƃ����킯�ł��B
�Ԍ����Ɍ��炸�����͍����i���̒��j�ō���Ă��܂��B
�����ł͌��t�זE�̌��ɂȂ銲�זE���番�����āA������̂͐Ԍ����ɁA������̂͂a�����p��
�iB�Ƃ����͍̂����R���ł��邱�Ƃ������܂��j�ɁA�܂��܂�������̂͒P�����o�ă}�N���t�@�[�W�ɂȂ��Ă����E�E�E�Ƃ����킯�ł��B
�u�ԏ�Ԍ����v�Ƃ����̂͐��n�Ԍ����̂P����O�̏�ԁA�����Ă݂�u�Ԍ����̐Ԃ����v�Ƃł������܂��傤���B
����l�͑S�Ԍ����̂P�`�Q���ƂȂ��Ă��܂��B
�ԏ�Ԍ����w���ɂ��Ăł����A�G���X���|�G�`���i�t�����番�傳���Ԍ��������悤�Ɏw�߂���z�������ł��j������ŁA
���������ł̑����@�\������ȏꍇ�ł̓w�}�g�N���b�g�l��30���ȉ��ɒቺ����悤�ȕn����Ԃɂ����āA
�Ԍ����̎Y���\�͂͂Q�{�ȏ�ɍ��܂��Ă��܂��B
�ԏ�Ԍ����w���Ƃ����̂͂��̐Ԍ����Y���\�̎w�W�ƂȂ���̂Ŏ��̌v�Z���ɂ���ċ��߂��܂��B
�ԏ�Ԍ����w����[���҂̖ԏ�Ԍ����i���j�~���҂̃w�}�g�N���b�g�l�i���j�^����l�̃w�}�g�N���b�g�l�S�T�i���j]
�i�~�P�^�Q�j
���Ō�́i�~�P�^�Q�j�Ƃ����̂́A�������̓h�����F�W�{�ɑ������Ԍ����i�����ȗ��j���F�߂���ꍇ�ɂ̂v�Z���܂��B
���̖ԏ�Ԍ����w�����R�ȏ�̏ꍇ�ɂ́A�n���ɉ����Č����͂����ƍ���Ă���Ɣ��f���āA
�n�����n���i�Ԍ������ُ�ɉ�Ă���a�ԁj���l�����A�w�����Q�ȉ��̏ꍇ�ɂ́A
�Ԍ����Y�����ቺ���Ă���Ɣ��f���āA�S���R���n���⋐�ԉ苅���n�����l������Ƃ����킯�ł��B
�����������iWBC�j �| 4000�`9000�^mm3
�������Ƃ����̂́A�Ԍ����̂悤�ɒP��̂��̂ł͂Ȃ�����̎�ނ��܂܂�Ă��܂��B
�זE�Ƃ��Ċj�������Ă���̂������ŁA�Ԍ����ł͊j�͂���܂���B
�������ɂ͑傫�ȕ��ނ��������A�����p���A�P���Ƃ�������ނ�����A�������ł͂���ɍD�����i�������̒��ōł������j�A
�D�_���A�D����ɕ��ނ����ق��A�����p�����a�����p���A�s�����p���ɕ��ނ���܂��B
�����͎�ɖƉu��A�����M�[�����Ɋ֗^���Ă���A�u���炩�̌����v�Ŕ��������������ቺ���Ă��Ă���ꍇ�ɂ́A
�ۂ�E�C���X�Ȃǂ̊O�G����̖h��\�͂��ቺ���āA�e�ՂɊ����ǂ������N�����Ă��܂��܂��B
�u���炩�̌����v�Ƃ��ẮA��܂ɂ����̂�A���邢�͍Đ��s�ǐ��n���Ȃǂ̎����ɂ����̂�����܂��B
�t�ɔ��������������Ă���ꍇ�ɂ́A���ɍۂȂǂ̊���������K�v�ɔ����Ĕ��������������A
�O�G�Ɛ���Ă����Ԃ��l�����܂����A���ɂ������a�ɂ����̂Ȃǂ̉\���͂���܂��B
�������S�̂ɐ�߂�e��䗦�ɂ��ẮA�܂��������Ƃ��čD������40�`60���A�D�����0�`�Q���A�D�_����1�`8���ʂŁA
����������������ٓI�Ɍ������Ă���ꍇ�ɂ́u�����������ǁv���邢�́u���������ǁv�ƌĂ�܂��B
���ɂ̓����p����30�`50���A�P����1�`9�����炢�̔䗦�ƂȂ��Ă܂��B
���������iPL�j �| 20�`40���^mm3
�����́A�o�������ۂɎ~�����J�j�Y���Ƃ��Ă̌����`���ɏd�v�ȓ����������Ă��܂��B
��������������ƁA�o�����Ɍ����~�܂�ɂ����Ȃ�ق��A�������������݂�ꍇ�ɂ́u�����v�Ƃ����ē��o����Ԃ�
�����N�����Ă��܂��܂��B�����̌����͖�܂ɋN��������̂������A�A�X�s�����Ȃǔ�X�e���C�h���̏������ɍ܂ł�
������s�t�I�ɑj�Q����̂ŁA�V���������ƒu�������܂łP�T�Ԓ��x�͍�p���������Ă��܂��܂��B
���̂Ƃ��͏o���X���ɒ��ӂ��K�v�ɂȂ�킯�ł��B�����������������Ă��܂������Ƃ��āA
���������������������a�i�h�s�o�j������A�����͂悭�킩���Ă��Ȃ����̂́A�����̔j���i����Ă��邱�Ƃ���
�Ɖu�n�̊֗^���w�E����Ă��܂��B
�t�Ɍ����̍����ߒ�����Q����Ă��鎾���Ƃ��ẮA�Đ��s�ǐ��n���⍜���ٌ`���nj�Q�i�l�c�r�j�Ȃǂ�����܂��B
�y�t�@�\�����z
[�A�����̂Ƃ������]
���A����ς�
�t���̎����̂́u���O�h�߁v�Ƃ����āA���q�̏��������̂��h�߂���A�傫�����̂��h�߂���Ȃ��Ƃ�����{�O����܂��B
���̂��ߕ��q�ʂ̑傫���^���p�N���͒ʏ���h�߂��ꂸ�A���ɂ��͂������r������Ȃ��̂ł����i�P����150�����ȉ��j�A
���炩�̗��R�ő��ʂ̃^���p�N���A���ɔr������Ă��܂��P�[�X������܂��B
�L���ȂƂ���Ńl�t���[�[�nj�Q������A���t���Ɋ܂܂��A���u�~���Ȃǂ̃^���p�N����ʂɔr������Ă��܂����߁A
���t���P���Z�������ቺ���ĕ���i�ނ��݁j�Ȃǂ̏Ǐ�����܂��B���̂悤�ɔA����ς��z���ł́A
�܂��t�������^���邱�Ƃ������̂ł����A�������^��������Ă���悤�ȕ��ł͗z���ƂȂ邱�Ƃ�����܂��B
�܂��t�����ȊO�ł��A�H���A�N������O���B���ł��z���ƂȂ邱�Ƃ�����܂��B
���A����
[���t�����̂Ƃ������]
���A�f���f�iBUN�j�@ ����l 8�`20mg�^dl
���N���A�`�j�� �@����l �j����0.8�`1.2mg�^dl�A������0.5�`1.0mg�^dl
�y�̋@�\�����z
��GOT �| ����l 5�`35�P�ʁ^ml
��GPT �| ����l 5�`25�P�ʁ^ml
��LDH �| ����l 250�`350�P�ʁ^ml
�����]GTP �| ����l 40�P�ʈȉ�
���������`���iTP�j �| 6.5�`8.0g�^dl
���A���u�~���iA��b�j �| 3.8�`5.1g�^dl
���`�^�f�� �| 1.1�`2.0
�y���A�a�̌����z
�������l�iBS�j �| ����l ����70�`100mg�^dl
�������w���O���r���iHbA1�j �| ����l HbA1��5�`8���AHbA1c��4�`6��
�y�������ǂ̌����z
�����R���X�e���[���iTC�j �| ����l 120�`220mg�^dl
��HDL�R���X�e���[�� ����l 40mg�^dl�ȏ�
���������b�i�g���O���Z���h�ATG�j �| ����l
50�`140mg�^dl
�������|�`���i�� lipo�j�| ����l 300�`500mg�^dl
�y���̑��̑�ӌn�̌����z
���A�_�iUA�j �| ����l �j����3.5�`6.5mg�^dl�A������3.0�`5.5mg�^dl
�y��ᇃ}�[�J�[�z
��ᇃ}�[�J�[�Ƃ����̂́A������ᇂȂǂɂ���ē��ٓI�ȃ^���p�N���Ȃǂ�����邱�Ƃ���A
�����^���p�N�̐��ڂ𑪒肷�邱�Ƃɂ���āA������ᇂ̑��݂��`�F�b�N���邱�Ƃ��ł���Ƃ����d�g�݂ł��B
�܂������r��̂��̂������̂ł����A����͎�ᇂ̑��������Ƃ������_�ő傫�Ȗ��������҂ł��܂��B
���ɗՏ��I�ɉ��p����Ă����ᇃ}�[�J�[�������̂ł�����\�I�Ȃ��̂�������Ă݂܂��B
�����|�t�F�g�v���e�C�� �i�`�e�o�j
���|�t�F�g�v���e�C���Ƃ����̂́A�ِ����i�܂���̂̒��ɂ���Ƃ��j�ɎY������镪�q�ʖ�V�O�O�O�O�̓��^���p�N�ŁA
�D�P���ɐ��F�ُ̈�Ȃǂ̃X�N���[�j���O�̎w�W�Ƃ��ėp����悤�ɒ���Ă��镨���ł��B
�o����̎Y���͒���������̂ł����A�̊���̍d�ςȂǂł��̐��l���㏸���邱�Ƃ�����A
��Ɋ̑����̎�ᇃ}�[�J�[�Ƃ��Ē��ׂ���悤�ɂȂ������̂ł��B�����_�ł͂����܂ł��w�W�Ȃ̂�
���|�t�F�g�v���e�C�����㏸����悤�ł���A��X�̉摜�����ȂǂŐ����������s�Ȃ��A
��ᇂ̑��݂̗L�����m�肷����̂ł��B�t�Ƀ��|�t�F�g�v���e�C���l���Ⴍ�Ă���ᇂ����݂��邱�Ƃ͂��蓾�܂��B
���b�`�P�X�|�X
�b�`�P�X�|�X�͏�����n�̎�ᇂƂ̈��ʊW���w�E����Ă�����̂ł��B
���t�^�Ƃ����ƁA�`�a�n���ɂ�錌�t�^���܂��L���ŁA���ɂq�������悭�m���Ă��܂��B
�q�����Ƃ����̂́u�c�R���v�ƌĂ�镨���̗L���ɂ���āA�q���v���X�Ƃ��q���}�C�i�X�ƌ����܂��B
����Ɠ����悤�Ȍ����Ŋ���̌��t�^������A���̂P�Ɂu���C�X�`�v�ƌĂ����̂�����A
���C�X�`�R���̂���l�����C�X�`�v���X�A�����l�����C�X�a�}�C�i�X�Ƃ������Ƃł��B
���{�l�ł͂P����̐l�����C�X�`�}�C�i�X�Ƃ���Ă��܂��B
�b���b�`�P�X�|�X�Ɨ���Ă��܂��܂������A�b�`�P�X�|�X�Ƃ��������̓��C�X�`�R���ɃV�A���_�Ƃ��������������������̂ł��B
�X���E�_���n�̎�ᇂȂǂł͂��̕������ُ�ɑ����Ă��邱�Ƃ��m����ᇃ}�[�J�[�Ƃ��ďd������Ă��܂��B
�������A��͂��Ƃ������Ƃł͂���܂���̂ŁA����̃��C�X�`�}�C�i�X�̌��t�^�̐l�ł͑S���W�̂Ȃ��b�ɂȂ�܂��B
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@���̃y�[�W�̃g�b�v�֖߂�
�p�R�F���z�×{��ɂ���
���z�×{��x�����x�ɂ��Đ������܂��B
��p������A����Ȏ��Â����肷��ƕی������邩��ƌ����Ă����X�Ɏx�������@��Ô�͍��z�ɂȂ�܂��B
�Ⴆ�ΐS���̎�p����1�������@����Ô�P�O�O���~�|�������Ƃ��܂��ƁA�R�����S�Ȃ�R�O���~���x�������ƂɂȂ�܂��B
���Ⴂ����������܂��ɂ�������̂ŁA�����ōēx�����Ă����܂��B
���҂������Ŏx�������z�i���̏ꍇ�͂R�O���~�j����Ô�̑S�Ăł͂���܂���B
���̂R�O���~�́w��Ô�̈ꕔ�ɂ����Ȃ��x�̂ł��B���ƌ����ĒN���������ɏo������z�ł͂Ȃ���������܂���B
���z��Ô�ɂ͊ҕt���x������A��������z�×{��x�����x�Ƃ����܂��B
�ȑO�͎��ȕ��S��63,600�~�����z���ҕt����Ă��܂������A���݂͒Ꮚ���ҁE��ʁE���z�����҂Ŋҕt�z������Ă��܂��B
�P�D���z�×{��̋敪���ȕ��S���x�z�i���z�j
��Â��Ă���l�P�l������, �������E������Ë@�ւɓ��@�E�ʉ@�����ꍇ�̈ꕔ���S���̎��ȕ��S���x�z�͈ȉ��̒ʂ�ł��B
��ʏ����� 121,800�~ �{�i����Ô�|609,000�~�j�~1%
��� �@63,600�~ �{�i�����|318,000�~�j�~1%
�Ꮚ���� ��z35,400�~
�@���P�@�Ꮚ���҂Ƃ́C�s�������Ŕ�ېŐ��т������܂��B
�@���Q�@��ʏ����҂Ƃ́C�����z���N�z 670���~(���z56���~)���鐢�т������܂��B
�@���R�@��ʂƂ́C�Ꮚ���ҁC��ʏ����҈ȊO�̐��т������܂��B
�Q�D���ꐢ�тœ������ɁC�Ꮚ���҂�21,000�~�C��ʁE��ʏ����҂�30,000�~�ȏ�x�������l���Q�l�ȏ�̏ꍇ�A
�@�@���������Z�����ȕ��S���x�z���Z�肵�܂��B
�R�D���ꐢ�т�, ���z�×{��̎x���������ߋ�12�J���̊ԂɂS��ȏ�ɂȂ����Ƃ�,
���ȕ��S���x�z�́C�S��ڂ���͒Ꮚ���҂͌��z24,600�~,
��� 37,200�~�A��ʏ����҂�70,800�~�ƂȂ�܂��B
�S�D�u���F�a�v, �u�l�H���͂�K�v�Ƃ��閝���t�s�S�v�y�сu���t�Ìň��q���܂̓��^�ɋN������g�h�u�����ǁv�ɂ��
��Â��Ă������, ���莾�a�×{��Ï���Ë@�ւɒ���A
�����ɊW�Ȃ��P�J��10,000�~�ȓ��̕��S�ƂȂ�܂��B�ΏۂƂȂ����,
���莾�a�×{��Ï̌�t���ĉ������B
�s�����t
��Õی��̎�ނɂ����, �s��������i�������N�ی��S���ہj�E�Љ�ی��������E�e���N�ی��g���ōs���ĉ������B
���z�×{��x���\�������o���邱�Ƃ��K�v�ł��B
�Ȃ�, ���z�×{��̎x���܂ł̊�, �ꕔ���S���Ƃ��Ďx�����z�̈��z��݂��t���鐧�x������܂��̂�
�e�����ł��₢���킹���������B
�����ŋC��t���邱�Ƃ́u�������Ȃ��Ɗҕt�͎��Ȃ��v�Ƃ������Ƃł��B
�����̊�]�Ō��ɓ������ꍇ�̍��z�x�b�g���A���@���̐H����A���x��i��Â̋Z�p���Ȃǂ́A
���z�×{��̎x���ΏۂɂȂ�܂���B���̕��͎��ȕ��S�ɂȂ�܂��B
�k�₢���킹��l
�e�Љ�ی������������N�ی��g��
�s (��) �����E��������̍������N�ی��S����
���N�x�A���z�×{��̈����グ����������Ă��܂��B
�W����V���z�T�U���~�ȏ�̐l�͂P�S���~���x�ɁA�T�U���~�����̐l�́A�V���Q��~���x�ɁA
���ꂼ������グ����j�ł��B
�s�������ł���ېłƂȂ��Ă���Ꮚ���҂̏���́A
���s�̂R���T�S�O�O�~�̂܂ܐ����u�����j�ł��B�i����13�N9��12�����݁j
�@�����X�ɏڂ������e�̓����N�W�ɂ������u��Ô�Ɛ��x�v�������������B
�@�@�@�@���N�ی��{�l�̈�Ô�ȕ��S�z���Q������R���Ɉ����グ��ɂ������āA���z�×{����ς��܂��B
�@�@�@�@���́u��Ô�Ɛ��x�v�Ƃ����z�[���y�[�W�ɂ͂����ɂ��Ă��ڂ����������Ă��܂��̂ŋX����������ǂ����I
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@���̃y�[�W�̃g�b�v�֖߂�
�p�S�F�G�R�m�~�[�N���X�nj�Q�ɂ���
�y�a�ԁz�@�y�Ǐ�z�@�y���Áz�@�y�\�h�@�z
�G�R�m�~�[�N���X�nj�Q�́u�[���Ö������ǁv�ƌ����B
�y�a�ԁz
�Ö����Ɍ������A���̌��ʂƂ��ĉ��ǂ��N�������a�Ԃ�Ö������ǁB
�Ö����ɉ��ǂ��N�����A���̌��ʂƂ��Č��������a�Ԃ����𐫐Ö����ƌĂԁB
�������A���҂���ʂ���Ӌ`�͂Ȃ��B�Ö��͕\�ݐÖ��Ɛ[�ݐÖ��̓��ނɕ��ނ���A
�O�҂ŋN����ꍇ��\�ݐ����𐫐Ö����A��҂ŋN����ꍇ��[���Ö������ǂƌĂԁB
���ĂقǍ��p�x�ł͂Ȃ������{�ł������̌X���ɂ���B�j�����������ɂ�⑽���A40��㔼����50���
�N���₷���Ƃ���Ă���B�ŋ߂ł͒����Ԃ̔�s�@����ɂ��G�R�m�~�[�N���X�nj�Q�A���邢�͗��s�Ҍ����ǂƂ��Ă�
���ڂ��W�߂Ă���B
�Ö������ǂ͌��𐫐Ö����Ƃ������A�����͓I�ɐÖ��ǂɉ��Ǐ������B
�Ö������ǂ͑S�g�̕\�ݐ���[���̂ǂ̐Ö��ɂ��N���肦�邪���ڐÖ��A���Փ��[�ݐÖ��A
�������Ö��A�̖喬����ъ̐Ö��A�t�Ö������ǂȂǂ̐[���Ö������ǂ��Տ��I�ɏd�v�ł���B
�Ö��̌����͔]�[�ǂ�S�؍[�ǂ̌����ƂȂ铮���ɂ����錌���i�������x�̑����Ƃ���ɂł��錌�������S�̌����j�Ƃ�
�Ⴂ�����̂����A���Ǐ�Q�A���t�ÌŔ\�̘��i�̂R�̈��q���d�v�����A�w�ǂ͌����̂���������ł���ƍl�����Ă���B
�y�Ǐ�z
�@ �\�ݐ����𐫐Ö���
�M���A�u�ɁA�Ǐ��ɗL�ɐ��̍d���������`������B�قƂ�ǂ́A���ʂȎ��Â��s�����ƂȂ��A���T�Ԉȓ��Ɏ��R��������B
�A �[����������
�����̕����Ƌٖ��ɂ��ˑR�o������B�����ԂŋɌ��ɒB����B
�\�ݐÖ����[���Ö��o�R�ŐS���ɖ߂�̂ŁA�Ö��җ����j�Q����A�\�ݐÖ��̓{����������B
�ǂ���ڐÖ��̈�ɂ���A�҈ȉ��̐Ö��җ����j�Q����邪�A���̍ۂɂ͓��̓����z�����A
�\�ݐÖ��̖Ԗڗl�̓{���ɉ����āA�畆�������ƂȂ�A�L�ɐ����ҏǂƌĂ��B����ɐi�s����ƁA�����͉Ɋׂ�B
������L�W������ԂŁA���߂�w��������ƁA�C�������u�ɂ�������iHomans����j
�����Ƀ}���V�F�b�g�������ĉ�������ƁA�ሳ���C�������u�ɂ�������iLowenberg����j
�Ö��̌��𐫕ǂɂ��z�s�S�ƌ����̔�V�ɂ��x�ǐ����������d�ĂɂȂ邱�Ƃ�����B
�Ö��ǂł͓����ǂƈقȂ�畆�̕\�ʂ̑̉��͒ቺ�����A�畆�͎��F���ԐF�ɂȂ�A
�Ö������̏㏸�̂��߂ɐ����̈ړ���������A�����Ȃނ��݁i����j��������B
����Ö��⍽�����Ö��̕ǂł́A�������s�H�̔��B���݂��A�畆�̐Ö��̓{��������B
����Ö��̕ǂł͗������̕������B
������nj�Q�Ƃ��ĐÖ������̏㏸�̂��ߔ畆�̕\�ݐÖ���ᎁi�Ö�ᎁj���o������A�h�{�s���̂��߂ɐF�f������������A
�畆���⎼�]���N�����₷���Ȃ�����A����ɂ�����ᇂ��o�����肷�邱�Ƃ����肦��Ƃ���Ă���B
�y���Áz
�[���Ö������ǎ��ẪS�[���́A�}�����̕���A�u�ɂȂǂ̋Ǐ��Ǐ�̌y���A
�x�ǐ��ǂ̗\�h����ѐÖ������ǂ̗\�h�̂R�_�Ƃ���Ă���B
�}�����ł͕�����u�ɂ��y������܂ň��Â�ۂ��A�u�ɂɑ��Ă͔�X�e���C�h�R���ǖ��
���^����B�܂��ȉ��̍R�ÌŗÖ@����{�Ƃ��A�K�v�ɉ����Č���n��Ö@��lj�����B
�P�j�R�ÌŗÖ@
�V���Ȍ����̐�����\�h���A���Ȃ�������n��͂Ɋ��҂��鎡�Â̑�P�I���ł���A
����p�Ƃ��ďo���̊댯�������邽�߁A�ʏ�͂ǂ̒��x�̍R�Ìŗ͂ł��邩�ׂȂ���g�p����B
�}�����ɂ̓w�p��������o���̕���p�����Ȃ��ᕪ�q�w�p�����A�������ɂ̓��[�t�@������
�p������B
�Q�j����n��Ö@
���Ǒ����ł���E���L�i�[�[�Ȃǂ̌���n���̑S�g���^�ɂ��ẮA�Ö��ق̔j���h��
�����nj�̕���Ȃǂ��y������ړI�ŋ}�����ɗp���邱�Ƃ����邪�A����҂ł͏o���̊댯�������Ȃ邱�Ƃ�����B
�܂��ŋ߂ł͑����ɓ���ȃJ�e�[�e���ڌ�����ɑ}�����A����n���܂��V�����[��ɕ��˂���J�e�[�e�����n�Ö@���{�s����Ă���B
�R�j���������p
���nj㐔���ȓ��Ȃ畔�ʂɂ��J�e�[�e�����ɂēE�o�ł��邱�Ƃ�����B
�y�\�h�@�z
�i�`�k�̃T�C�g���Q�Ƃ��Ē��������B�@���ł̂��Ƃ������Ă��邪����ɂ��[���ʗp���邱�Ƃł���B�B
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@���̃y�[�W�̃g�b�v�֖߂�
�p�T�F�Ō�w�i�t�j�Əy�Ō�w�i�t�j�̈Ⴂ�ɂ���
���̂P���ی��w���Y�w�Ō�w�@��̈Ⴂ
��T��
���̖@���ɂ����āu�Ō�w�v�Ƃ������J����b�̖Ƌ����āA���a�ҎႵ���͂��傭�w�ɑ���×{��̐��b����
�f�Â̕⏕���Ȃ����Ƃ��ƂƂ��鏗�q�������B
��U��
���̖@���ɂ����āu�y�Ō�w�v�Ƃ��s���{���m���̖Ƌ����āA��t�A���Ȉ�t���͊Ō�w�̎w�����āA
�O���ɋK�肷�邱�Ƃ��Ȃ����Ƃ��ƂƂ��鏗�q�������B
���̂Q���Ƌ��\���i���i���̂��́j�̈Ⴂ�i�\����ɂ��Ⴂ�j
��V��
�ی��w�A���Y�w���͊Ō�w�ɂȂ낤�Ƃ���҂́A�ی��w���Ǝ����A���Y�w���Ǝ������͊Ō�w���Ǝ����ɍ��i���A
�����J����b�̖Ƌ����Ȃ���Ȃ�Ȃ��B
��W��
�y�Ō�w�ɂȂ낤�Ƃ���҂́A�y�Ō�w�����ɍ��i���A�s���{���m���̖Ƌ����Ȃ���Ȃ�Ȃ��B
���̂R�����i���L����g�Ёh���ǂ��ɂ��邩�A�Ƃ����Ⴂ
��P�O��
�����J���Ȃ��ی��w�ЁA���Y�w�Ћy�ъŌ�w�Ђ�����A�ی��w�Ƌ��A���Y�w�Ƌ��y�ъŌ�w�Ƌ��Ɋւ��鎖����o�^����B
��P�P��
�s���{�����y�Ō�w�Ђ�����A�y�Ō�w�Ƌ��Ɋւ��鎖����o�^����B
���̂S�������ʂł̈Ⴂ
�Ɩ����e���قȂ�A�Ō�w�̕������ӔC�̂���d����C�����B�܂������ʂł��i��������B
����͓��R�̂��Ƃł���B
�J���ȓ��v�v��1998�N�łɂ����^�͌��X�����~���x�͈قȂ�B
�y�Ō�w���x���̂��̂��A���Z�ɐi�ޏ��q���R�����x�������Ȃ���������ɐ��肳�ꂽ���̂ł���A
���݂ł͐��x�̒�~�̌������i�߂��Ă���B
�������N�ŁA������Ă��܂��y�Ō�w�Z�E�y�Ō�w�i�m�j�{���@�ւ��������Ă���B
�{���ے��i�v����Ɋe�Ō�w�Z�j�́g���i�h�ɂ��Ⴂ
�y�Ō�w�{�����i�قƂ�ǂ���t��j
���w�Z���Ǝҋy�ѕ����Z�N�R�����ƌ����ҁA�܂��͂���ȏ�̊w����L����ҁB
�Ō��w�E�Z��E���w�Z
�����ȏ�B�匟���i�҂��A�����Ɠ����̈����ɂȂ�B
�Q�l����
�P�D�u�Ō�w�ւ̃��[�g�v
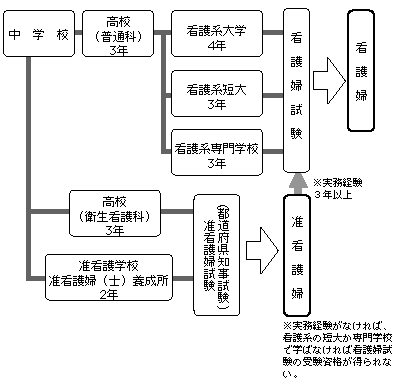
�Q�D�����V���А����������́w�y�Ō�w���\�\����ɍ��������x���v���I�x
�Ō�w�i�m�j��{�����鐧�x�����G�߂���B���Ǝ��i�ɂ��Ō�w�Ɠs���{�����i�ł̏y�Ō�w�Ƃ����Q�̎��i��
���݂��Ă��邽�߂��B���̍����Ō�ւ̃j�[�Y�����܂�B����ɍ������{���[���i���x�ɓ]���ł��Ȃ����B
�悤�₭�����Ȃ������グ���B
�P�O�N�ȏ�̋Ζ��o�������y�Ō�w�i�m�j�Ɍ����āA�����Ȃ���Ō�w�ɂȂ��R�[�X��݂���B
���̕��������Ȃ́u�y�Ō�w�̈ڍs����Ɋւ��錟����v�i���쐴�����j�ŁA���̂قǂ܂Ƃ߂�ꂽ�B
���s�̐��x���ł́A�y�Ō�w���Ō�w�ɂȂ�ɂ͎d�������߂ĊŌ�w�{�����ɓ��w���A�Q�N�Ԋw��ł���
���Ǝ������Ȃ��Ă͂Ȃ�Ȃ��B�Ǝ��ӔC�����׃e�����̏y�Ō�w�ɂ͎�����A����������Ă����B�@
�V���ɍ��̎x���ŁA������Q�O�O�Q�N�x�ɃX�^�[�g����ڍs����͉q�����������p�A�����Ȃ���ł��w�ׂ�B
�S���ɂQ�S���l����A�A�ƌo���P�O�N�ȏ�̏y�Ō�w�̑����́A�����҂��]��ł����B���A�y�Ō�w���x���ǂ�����̂��B
�̐S�̓_�������܂��ɂ��ꂽ�܂܂��B
�y�Ō�w���x�͂P�X�T�P�N�A�����̊Ō�w�s�����������邽�߂ɁA���w���Ƃ����łQ�N�ԗ{�����ɒʂ����Ō�w�ɂȂ��
�����J�����̂��n�܂肾�����B
���̌�A�Ō�w�{���̐��͔N�X��������A���A�Ō�w�͖�U�O���l�A�y�Ō�w�͂S�O���l����Ì���œ����B
�Ō�w���͂��Ȃ�[������Ă����B�@��������Â͍��x���A���G�����������B���Z���ƌ�R�N�ȏ�̋�������Ō�w�ɑ�
�y�Ō�w�̎�u���Ԃ͂قڔ��������Ȃ��B
�����Ȓ����ɂ��ƁA�y�Ō�w�̂����S�����Ō�w�̎��i�擾����]����B
���̂����U�������u�y�Ō�w����ł͓��e�I�ɕs�\���ŁA���҂̃j�[�Y�ɉ������Ȃ��v�Ƃ����B
�Ō�w�̒�����葊���Ⴂ�Ƃ��������łȂ��u���̂܂܂ł͂��Ă����Ȃ��v�Ƃ����������炾�낤�B�@������������̗������
�����Ȃ̏y�Ō�w��蒲�������ψ���͂X�U�N�P�Q���u�Q�P���I�̑����i�K���߂ǂɁA�Ō�w�{�����x�̓����ɖ��߂�v�Ƃ�
���j��ł��o�����B
����́u�ڍs������v�́A������āA�܂Ƃ߂�ꂽ���̂����u���{��t��v�i�؈�h�F��j�́u�y�Ō�w�̗{�����~�����
�Ō�w�s�����[���Ȓn��ň�Â�����v�Ƃ��āA�y�Ō�w�̗{����~�ɋ���������B
���̂��߂ɗ{�����x�̈�{���͒I�グ�ɂ��ꂽ�B���A�傫�Ȗ�肪�c���ꂽ�B
����́u���v�ɂ��ƁA�ڍs����͂T�N�Ԃ����̎��{�Ƃ����B
�y�Ō�w�����̂܂ܗ{�����ꑱ����A�T�N�Ԃ̎������߂����ꍇ�A�o���P�O�N�ɒB���Ă��y�Ō�w�͂��̐��x�̉��b�ɗ����Ȃ��B
�s�����A�s�����Ȍ��ʂ��������ƂɂȂ�B
�Ȃɂ��A�y�Ō�w���x�����̂܂܂̌`�ŗ{���A����������̂͂��͂△�������낤�B
���ϓ��@�������݂�ƁA���{�͉��Ăɔ�ה{�ȏ㒷���B�Ō�̎��Ɨʂ̃A�b�v���A�݉@������Z���ł���Ƃ̕�����B
�N�ԂR�O���~������Ô�̍팸���ʂ����҂ł���B�@�ǂ������Ō쐧�x���}���ɐi�ޏ�������Љ�̒��Ŗ]�܂����̂��B
���̗��ꂩ��A�ł��邾�������A�V���Ȑ��x���̘_�c���n�߂����B
�i�����V�� 1999/05/08)
�R�D�����P�P�N�������������p
�ی��E��ÊW�ҁ@��204���l
��t���@239002
���Ȉ�t���@84366
��m���@175119
�ی��w���@35566
���Y�w���@24129
�Ō�w���@565918
�y�Ō�w���@407631
�j���t���@��Q�S���l
���ȉq���m���@56466
�Տ������Z�t���@44000
���ȋZ�H�m���@36652
�ی����E�����@33974
�f�Õ��ː��Z�t���@29220
�S�D�ی��w���Y�w�Ō�w�@�̍ŐV��
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@���̃y�[�W�̃g�b�v�֖߂�
�p�U�F�P���`�R���~�}�ɂ���
�P���~�}�́A��r�I�Ǐy�����@�̕K�v���Ȃ��A�O���̓���E���ˁE���u�����ōςޏꍇ�̂��ƁB
�����͖�ԁE�x���̎��ԊO�f�Â����S�ƂȂ�B�x���}���f�Ï��A�ݑ�Ԉ㐧�y�ы~�}�����a�@�ɂ��^�c����Ă���B
�Q���~�}�́A���@�ɂ��ώ@��K�v�Ƃ�����A�����̎�p����K�v�Ƃ��������̏��u���K�v�ȏꍇ�ŁA��ɂP���~�}�{�݂����
�]������\�ȋ~�}�{�݂ōs����B�x���E��Ԃɂ�����a�@�Q�֔Ԑ����ɂ��^�c���Ȃ���Ă���B
�R���~�}�́A�܂��ɐ����̊�@�̏�ԁA���邢�͕����̉Ȃɂ킽�鎡�Â��K�v�ȏꍇ�ŁA�~�}�������܂���
�Q���~�}�{�݂���̏Љ��̂ƂȂ�B�~���~�}�Z���^�[�y�єM���Z���^�[�ł̍L��I�ȉ^�c���Ȃ���Ă���B
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@���̃y�[�W�̃g�b�v�֖߂�
Q��A�R�[�i�[�ɖ߂�
 �@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@